Danimarkalı doktor Peter Panum 1846’da Faroe Adaları’ndaki kızamık salgınını araştırmaya gittiğinde, 98 yaşlı bireyin kızamık virüsüne karşı bağışıklık geliştirmiş olduğunu fark etti. Bu kişiler 1781’de görülen önceki salgından kurtulanlardı. Kızamık virüsü ile tek bir karşılaşma onlara ömür boyu koruma sağlamıştı. Bağışıklık belleği vücudun daha önce karşılaştığı bir patojeni (antijeni) hızlı ve spesifik olarak tanıma ve bağışıklık tepkisini başlatma yeteneğidir. Bu mekanizma daha önce maruz kalınan bir mikroorganizmanın yeniden enfeksiyona neden olmasını önler, hayat kurtaran tedavilerin ve aşıların gücünü artırır. Peki SARS-CoV-2 ile enfekte olan kişilerde de bağışıklık belleği oluşuyor mu? COVID-19 enfeksiyonunu geçiren bir kişinin aynı hastalığa ikinci kez yakalanma ihtimali var mı?
SARS-CoV-2 çok yeni bir virüs olduğu için, enfeksiyon geçiren kişilerde bağışıklık korumasının ne kadar süreceği henüz tam olarak bilinmiyor ve bu nedenle de iyileşmiş kişilerin bağışıklık tepkileri araştırılıyor. Önceki bilgilere göre koronavirüsler bir sonraki enfeksiyonu engelleyen ve aşıların uzun süreli etkin olmasını mümkün kılan çok güçlü bir bağışıklık belleği oluşturmuyor. COVID-19’a tekrar yakalanma konusunda Japonya ve Çin’den gelen raporlar immünologların en büyük korkularını doğrulamış gibi görünse de aylar sonra vücudumuzun SARS-CoV-2 virüsüne karşı bir bağışıklık belleği oluşturabileceği konusunda umutlar yeşerdi. Ama yine de bu belleğin ne kadar etkili olacağı henüz açık değil. New York, Mount Sinai Icahn Tıp Fakültesinden Nicolas Vabret bu bilinmezin COVID-19 için en önemli soru olduğunu söylüyor. Oxford Üniversitesinden Paul Klenerman da aşı, tedavi ve sürü bağışıklığı gibi önemli konuların bu sorunun cevaplanmasına bağlı olduğunu belirtiyor.
Bağışıklık Sistemi Belleği
İnsan vücudunun hastalık yapan mikroorganizmalara karşı doğuştan gelen bağışıklık ve sonradan kazanılan bağışıklık olmak üzere iki ana savunma hattı vardır. Doğuştan gelen bağışıklık tepkisi, vücut enfekte olduğunda hızla devreye giren daha genel bir savunma mekanizmasıdır. Sonradan kazanılan bağışıklık tepkisi ise çok daha spesifik ve karmaşık bir savunma hattıdır, aynı zamanda acil bir tepki değildir, çünkü sistemin karşı saldırı yapmadan önce yabancı işgalciyi tanıması gerekir.
Bir patojene karşı bağışıklık gelişmesi, 1-2 hafta boyunca gerçekleşen çok aşamalı bir süreçtir. Vücut, viral bir enfeksiyona, makrofajların, nötrofillerin ve dendritik hücrelerin virüsün ilerlemesini yavaşlattığı ve hatta semptomları önleyebildiği, doğuştan gelen ve spesifik olmayan bir yanıtla hemen tepki verir. Bu yanıtı, B hücrelerinin virüse özgü antikor ürettiği sonradan kazanılan bağışıklık yanıtı takip eder. Bu spesifik antikorlar virüslere bağlanabilir ve hücrelerin içine girmelerini yani hücreleri enfekte etmelerini engelleyebilir. Bu antikorlar immünoglobulinler (IgG) adı verilen proteinlerdir. Sonradan kazanılan bağışıklık yanıtıyla virüsle enfekte olmuş hücreleri tanıyan ve ortadan kaldıran T hücreleri de üretilir. Buna hücresel bağışıklık denir. Özellikle iki tip T hücresi patojenleri tanır ve bunlara saldırır. Yardımcı T hücreleri, bağışıklık hücrelerinin enfekte olmuş hücrelere saldırısını koordine eder, yani antikor tepkilerinin düzenlenmesi için çok önemlidir. Sitotoksik T hücreleri (katil T hücreler) ise enfekte olmuş hücreleri öldürür. Sonradan kazanılan bağışıklık tepkisi vücudu virüsten temizleyebilir ve yanıt yeterince güçlü ise hastalığın ağırlaşmasını veya aynı virüsün vücudu yeniden enfekte etmesini önleyebilir. Bu durum genellikle kanda özel antikorların bulunup bulunmadığı kontrol edilerek ölçülür. Yani bağışıklık tepkisi galip geldiğinde IgG’ler kanda tespit edilebilir hâle gelir.
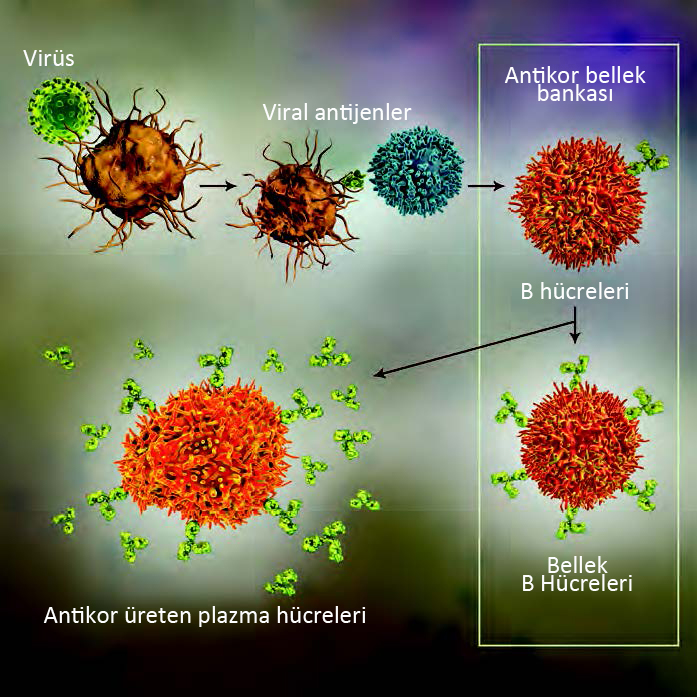
Patojen temizlendikten sonra, kemik iliğindeki uzun ömürlü B hücreleri tarafından üretilen IgG haftalar, aylar hatta yıllar boyunca kan dolaşımında bulunmaya devam edebilir. Bu antikorlar yeterince güçlü ise onlara nötralize edici antikorlar denir ve yeni bir enfeksiyona neden olabilecek virüse karşı koruma kalkanı görevi yaparlar. Koronavirüs için antikor testleri enfeksiyon geçirip geçirmediğinizi gösterebilir ancak yine de pozitif sonuç mutlaka bağışıklığın geliştiği veya uzun süreceği anlamına gelmez.
Bağışıklık belleğinin diğer bileşeni de patojene karşı kazanılan zaferden sonra oluşmaya başlar. Bazı B hücreleri olgunlaşarak lenf düğümlerinde ve dalakta uzun süreli kalabilecek “bellek B hücreleri”ne dönüşür. Kan dolaşımındaki IgG’nin oranı azaldığında patojene maruz kalınırsa B hücreleri tekrar çoğalmaya ve hızlı bir şekilde IgG üretmeye başlar. Bunun yanında, hem yardımcı T hücreleri hem de katil T hücreleri, lenfatik organlara ve dokulara yerleşip uzun süreli bellek T hücrelerine dönüşür ve en küçük bir yeniden enfeksiyon ihtimali durumunda harekete geçmeye hazır olarak bekler. Bellek B hücreleri daha önce karşılaştıkları virüsü hatırlar ve virüsle tekrar karşılaşırlarsa hemen antikor üretimini başlatırlar. Ancak bağışıklık belleği virüsten virüse değişir ve bu farklılıkların nedeni henüz tam olarak anlaşılmış değil. Örneğin, bağışıklık sisteminin bazı virüsleri on yıllar sonra neden tanıyabileceği açıkken, diğerleri için bağışıklık belleğinin neden zayıf olduğu yeterince açık değil. Bununla birlikte, koronavirüse verilen bellek yanıtlarının ne durumda olduğu da henüz tam anlamıyla bilinmiyor.
SARS-CoV-2’nin Kuzenlerinden İpuçları
 Dünya çapında soğuk algınlığı vakalarının yaklaşık %15-30’una neden olan dört koronavirüs türü (229E, NL63, OC43 ve HKU1) var. Bu dört tür koronavirüs bağışıklık tepkisi oluştursalar da uzun süreli bağışıklık belleği söz konusu değil. Dolayısıyla bu virüslerle bir yıl sonra tekrar karşılaşırsak maalesef savunmasız yakalanacağız. Chapel Hill, North Carolina Üniversitesinden epidemiyolog ve koronavirüs uzmanı olan Rachel Graham, soğuk algınlığı vakalarına neden olduğu bilinen bu dört koronavirüse bağışıklığın birkaç ay veya birkaç yıl içinde azaldığını, bu yüzden de insanların soğuk algınlığını çok sık yaşadığını belirtiyor. SARS ve MERS koronavirüslerine karşı oluşan bağışıklık yanıtının birkaç yıl sürdüğü ve koruyucu olduğu biliniyor. Columbia Üniversitesinde 2016 sonbaharında başlayıp 2018’e kadar devam eden bir araştırmada çocukları, öğretmenleri ve acil durum çalışanlarını kapsayan 191 kişinin burnundan örnekler alındı, ayrıca hapşırdıklarında ya da boğaz ağrısı yaşadıklarında bunları not etmeleri istendi. Amaç yaygın solunum yolu virüslerinin ve semptomlarının bir haritasını oluşturmak ve iyileşen insanların her birinde bağışıklığın ne kadar sürdüğünü öğrenmekti. Araştırma her yıl yaygın olarak görülen ve soğuk algınlığına neden olan dört koronavirüs türünü (HKU1, NL63, OC43 ve C229E) kapsıyordu. Araştırmacıların hazırladığı ön raporda, insanların aynı yıl içerisinde bazen birden fazla kez aynı koronavirüs ile sıkça yeniden enfekte olduğu bulgusu endişe yarattı. Bir buçuk yıl boyunca, bir düzine gönüllü aynı virüs için iki veya üç kez pozitif sonuç verdi; örneğin, pozitif çıkan iki vaka arasında sadece dört hafta vardı. Yani bağışıklık oluşuyorsa bile kısa sürede hızla azalıyordu. Bu bilgiler, bu geniş koronavirüs ailesinin şimdi dünyayı etkisi altına almış yeni keşfedilen üyesi SARS-CoV-2 için de önemli ipuçları olarak değerlendiriliyor. Maryland Üniversitesinden virolog Matthew Frieman ise çoğu insanda daha önce antikor gelişmiş olsa da tekrar enfekte olmalarının nedenini henüz anlayamadıklarını söylüyor. Muhtemel nedenler arasında virüslerin mutasyona uğraması ya da antikorların koruyucu olmaması yer alıyor. İnsanlara bulaşan diğer koronavirüsler hafif soğuk algınlığına neden oldukları için her yıl yeni bir aşı geliştirmek üzere yakından takip edilen ve genetik olarak analiz edilen influenza virüsü ile aynı derecede ilgi görmediler. Dolayısıyla koronavirüslerin bağışıklık sisteminden kaçmasına izin verecek şekilde mutasyon geçirip geçirmediği veya bağışıklığın bu kadar kısa ömürlü olmasının başka nedenleri olup olmadığı bile maalesef bilinmiyor. Imperial College London’dan Peter Openshaw soğuk algınlığına neden olan koronavirüs ailesindeki bazı virüslerin, yaklaşık üç ay gibi nispeten kısa ömürlü bağışıklığa neden olma eğiliminde olduğunu söylüyor. Bilim insanları sadece dokuz aydır bilinen SARS-CoV-2 bağışıklığı hakkında ise henüz kesin cevaplara sahip değiller.
Dünya çapında soğuk algınlığı vakalarının yaklaşık %15-30’una neden olan dört koronavirüs türü (229E, NL63, OC43 ve HKU1) var. Bu dört tür koronavirüs bağışıklık tepkisi oluştursalar da uzun süreli bağışıklık belleği söz konusu değil. Dolayısıyla bu virüslerle bir yıl sonra tekrar karşılaşırsak maalesef savunmasız yakalanacağız. Chapel Hill, North Carolina Üniversitesinden epidemiyolog ve koronavirüs uzmanı olan Rachel Graham, soğuk algınlığı vakalarına neden olduğu bilinen bu dört koronavirüse bağışıklığın birkaç ay veya birkaç yıl içinde azaldığını, bu yüzden de insanların soğuk algınlığını çok sık yaşadığını belirtiyor. SARS ve MERS koronavirüslerine karşı oluşan bağışıklık yanıtının birkaç yıl sürdüğü ve koruyucu olduğu biliniyor. Columbia Üniversitesinde 2016 sonbaharında başlayıp 2018’e kadar devam eden bir araştırmada çocukları, öğretmenleri ve acil durum çalışanlarını kapsayan 191 kişinin burnundan örnekler alındı, ayrıca hapşırdıklarında ya da boğaz ağrısı yaşadıklarında bunları not etmeleri istendi. Amaç yaygın solunum yolu virüslerinin ve semptomlarının bir haritasını oluşturmak ve iyileşen insanların her birinde bağışıklığın ne kadar sürdüğünü öğrenmekti. Araştırma her yıl yaygın olarak görülen ve soğuk algınlığına neden olan dört koronavirüs türünü (HKU1, NL63, OC43 ve C229E) kapsıyordu. Araştırmacıların hazırladığı ön raporda, insanların aynı yıl içerisinde bazen birden fazla kez aynı koronavirüs ile sıkça yeniden enfekte olduğu bulgusu endişe yarattı. Bir buçuk yıl boyunca, bir düzine gönüllü aynı virüs için iki veya üç kez pozitif sonuç verdi; örneğin, pozitif çıkan iki vaka arasında sadece dört hafta vardı. Yani bağışıklık oluşuyorsa bile kısa sürede hızla azalıyordu. Bu bilgiler, bu geniş koronavirüs ailesinin şimdi dünyayı etkisi altına almış yeni keşfedilen üyesi SARS-CoV-2 için de önemli ipuçları olarak değerlendiriliyor. Maryland Üniversitesinden virolog Matthew Frieman ise çoğu insanda daha önce antikor gelişmiş olsa da tekrar enfekte olmalarının nedenini henüz anlayamadıklarını söylüyor. Muhtemel nedenler arasında virüslerin mutasyona uğraması ya da antikorların koruyucu olmaması yer alıyor. İnsanlara bulaşan diğer koronavirüsler hafif soğuk algınlığına neden oldukları için her yıl yeni bir aşı geliştirmek üzere yakından takip edilen ve genetik olarak analiz edilen influenza virüsü ile aynı derecede ilgi görmediler. Dolayısıyla koronavirüslerin bağışıklık sisteminden kaçmasına izin verecek şekilde mutasyon geçirip geçirmediği veya bağışıklığın bu kadar kısa ömürlü olmasının başka nedenleri olup olmadığı bile maalesef bilinmiyor. Imperial College London’dan Peter Openshaw soğuk algınlığına neden olan koronavirüs ailesindeki bazı virüslerin, yaklaşık üç ay gibi nispeten kısa ömürlü bağışıklığa neden olma eğiliminde olduğunu söylüyor. Bilim insanları sadece dokuz aydır bilinen SARS-CoV-2 bağışıklığı hakkında ise henüz kesin cevaplara sahip değiller.
Bağışıklık Sistemi SARS-CoV-2’yi “Hatırlıyor mu?”
COVID-19 ile ilgili en önemli sorulardan biri geçirilen enfeksiyonun kişiyi ikinci bir enfeksiyondan ne ölçüde koruyacağı. Bu konu aşı geliştirme çalışmalarını ve sürü bağışıklığı tartışmalarını da etkileyebilecek bir nokta. Bilim insanları, insan vücudunun virüse tepkisini anlamak için, patojeni hücrelere girmeden ortadan kaldıran T hücreleri ve bellek hücreleri gibi biyolojik tepkileri ayrıntılı olarak inceliyorlar. Bu biyolojik mekanizmaların koronavirüse nasıl tepki verdiğini anlamak, bir kez enfekte olmuş kişilerin yeniden enfekte olmaktan korunup korunamayacağını tanımlamak için kilit bir nokta.
Çin Tıp Bilimleri Akademisinden bir ekip, dört al yanaklı makak maymununu SARS-CoV-2’ye maruz bıraktı. Bir hafta sonra, 4 tanesi COVID-19 benzeri semptomlarla hastalandı ve hepsinde yüksek virüs yükü tespit edildi. İki hafta sonra iyileşen makakların kan dolaşımında virüse karşı antikorlar olduğu doğrulandı. Araştırmacılar 28 gün sonra ikisini yeniden enfekte etmeye çalıştılar ancak başarısız oldular, bu sonuç araştırmacılara makakların SARSCoV- 2’ye karşı bağışıklık geliştirdiğini düşündürdü. Ardından daha fazla makakla tekrarlanan çalışmada, makaklar beş haftadan fazla bir süre takip edildi ve hastalığa neredeyse tam bir direnç geliştirdikleri ve az sayıda klinik semptom gösterdikleri tespit edildi. Yalnız elde edilen bu önemli sonuç sadece beş haftalık bağışıklık hakkında bilgi veriyor, gerçekte öğrenilmek istenen ise yıllar sonraki bağışıklık durumu. Bu yüzden Maryland Üniversitesi Tıp Fakültesinden Alfredo Garzino-Demo bu bulguyu virüse karşı koruyucu bağışıklık oluşmasının mümkün olduğunu öne sürdüğü için “çok cesaret verici” olarak değerlendirdi. Maalesef bu sonuç mutlaka uzun süreli bağışıklık gelişeceği anlamına gelmiyor. COVID-19 muhtemelen iyileşmiş hastaları bağışık hâle getirse de uzmanlar bu korunmanın ne kadar süreceğinden emin değiller. İşte bu yüzden COVID-19 pandemisinin çözülmesi çok önemli bir faktöre dayanıyor: Kişinin bağışıklık sisteminin enfekte olduktan sonra SARSCoV- 2’yi ne kadar iyi hatırlayacağız.
Mayıs ayında Cell dergisinde yayımlanan bir çalışmada, La Jolla Institute of Immunology’den virolog Shane Crotty ve meslektaşları, COVID-19’u hafif geçiren ve iyileşen 10 hastanın bağışıklık hücrelerini izole etti ve laboratuvar ortamında virüs parçalarına maruz bıraktı. Tüm hastalarda koronavirüsün diken proteinini fark edebilen T yardımcı hücrelerin olduğunu, hastaların %70’inde de enfekte olmuş hücreleri algılayabilen ve öldüren katil T hücrelerinin bulunduğunu tespit ettiler. La Jolla’da çalışan immünolog Alessandro Sette, T hücresi yanıtının kısa ömürlü olmadığını ve diğer virüslere verilen yanıtlara benzeyen güçlü bir yanıt olduğunu gözlemlediklerini belirtiyor. Sette, küçük bir çalışma olmasına rağmen, bulguların araştırma için iyi bir temel sunduğunu ve ideal olarak bir koronavirüs aşısında da benzer bağışıklık tepkisini tetiklemeyi amaçlamak gerektiğini söylüyor.
Henüz açık ve net bir bilgi olmadığından, araştırmacılar bağışıklık korumasının ne kadar uzun süreli olabileceğini tahmin etmek için eldeki bulguların diğer koronavirüs enfeksiyonlarına verilen bağışıklık yanıtlarına dair bilgilerle karşılaştırılması gerektiğini düşünüyorlar. Diğer koronavirüslerle yapılan çalışmalar, enfeksiyonu önleyen koruyuculuğun sadece birkaç ay sürebileceğini gösteriyor. SARS salgınından altı yıl sonra, Pekin’deki doktorlar iyileşenler arasında bağışıklık tepkisini araştırdılar. Bu araştırmalar sonucunda bu kişilerin vücudunda antikor veya uzun ömürlü bellek B hücreleri bulunamadı ancak bellek T hücreleri tespit edildi. Bu durum araştırmacılara T hücrelerinin de devam eden bağışıklığın bir işareti olabileceğini düşündürdü.
Araştırmaların pek çoğu, virüs proteinlerine bağlanan ve enfeksiyonu doğrudan önleyen nötralize edici antikorlara odaklanmış durumda. Araştırmacılar henüz ikinci COVID-19 enfeksiyonunun semptomlarını azaltmak ya da enfeksiyonu önlemek için hangi seviyede nötrleştirici antikor gerektiğini bilmiyorlar ve bu noktada diğer antikorların da önemli olabileceğini düşünüyorlar. Sonuçta, SARS-CoV-2 bağışıklığının tam olarak anlaşılması için antikorların ötesine geçmek gerekiyor. Örneğin T hücreleri de uzun süreli bağışıklık için büyük önem taşıyor ve çalışmalar, SARSCoV- 2’ye karşı saldırıya geçtiklerini de gösteriyor. SARS-CoV-2’ye karşı nötralize edici antikor seviyelerinin enfeksiyondan birkaç hafta sonra yüksek olduğunu ancak zamanla azaldığını söyleyen çalışmalar var. Bununla birlikte bu antikorların enfeksiyonu daha ciddi geçirenlerde daha uzun süre yüksek seviyelerde kaldığına dair görüşler de mevcut.
Mount Sinai Icahn Tıp Fakültesinden bir ekibin çoğunlukla hafif veya orta şiddette COVID-19 geçiren 624 kişiyle yaptığı bir çalışmada, üç kişinin dışında hepsinin kanında antikor tespit edildi. Başka bir çalışmada, enfeksiyonu daha ciddi geçiren 177 iyileşmiş hastayı incelediklerinde, %90’dan fazlasının kanında antikor bulunduğu ve iki ay sonra hâlâ antikor seviyelerinin yüksek olduğu görüldü. Bilim insanlarına göre bu sonuç bellek B hücrelerinin oluştuğu anlamına geliyor. Oxford Üniversitesinden immunoloji ve enfeksiyon hastalıkları uzmanı Paul Klenerman ve meslektaşları da COVID-19’u atlatan 42 kişilik bir grubun hepsinin güçlü bellek T hücresi tepkileri verdiğini bildirdiler. Bu nedenle de kişilerin antikor ve T hücresi tepkileri yoluyla bir miktar bağışıklık koruması geliştirmesinin mümkün olduğu düşünülüyor. Diğer yandan bazı endişeler de yok değil. Örneğin enfekte olan ancak hiç semptom göstermeyen veya sadece hafif semptomları olan kişilerde, bağışıklık belleği söz konusu olacak güçte bağışıklık tepkisi oluşmayabilir. Diğer bir endişe ise güçlü bir bağışıklık tepkisi söz konusu olsa bile, kısa süre içinde bu bağışıklığın azalması.
Bir kişide COVID-19 semptomları görülmesinden yaklaşık beş gün sonra IgG’nin kan dolaşımında tespit edilebildiği biliniyor. Klenerman’a göre, bağışıklık belleğinin gücü genellikle ilk tepkinin büyüklüğüne bağlı. Bu nedenle ilk bağışıklık yanıtı ne kadar büyük olursa bağışıklık genel anlamda o kadar uzun sürer. Londra’daki Francis Crick Enstitüsünden immünolog George Kassiotis de daha fazla virüsün, daha fazla ve uzun ömürlü antikor anlamına 22 geldiğini belirtiyor. Bu da hafif veya asemptomatik enfeksiyon geçiren kişilerin savunmasız kalabileceği endişesini beraberinde getiriyor. Çin’de yapılan yeni bir araştırmada enfekte olan ancak semptom göstermeyen kişilerin, semptomatik hastalardan daha düşük IgG düzeyine sahip olduğu tespit edildi. Buna ek olarak, vücut virüsten iyice temizlendikten sonra IgG seviyesinin büyük bir hızla düştüğü ve iki ay sonra hastaların %40’ında normale döndüğü de bulgular arasında. Aynı çalışmada, semptomatik hastaların yaklaşık %60’ının da iki ila üç ay sonra azalan IgG seviyelerine sahip olduğu görüldü. Imperial College London’dan Danny Altmann bu bulguların koronavirüslere karşı doğal bağışıklığın çok kısa ömürlü olabileceğine dair bazı endişeleri haklı çıkardığı kanısında.
Singapur’daki, Duke-NUS Tıp Okulundan Ashley St. John’a göre kan dolaşımındaki antikorların yoğunluğunun yüksek olması, kişinin çok iyi korunacağı anlamına gelmiyor. St. John yüksek yoğunlukta ancak güçlü olmayan antikorların yeterince koruyucu olmayacağını söylüyor ve gerçekten yüksek kalitedeki antikorların biraz daha düşük konsantrasyonda bile olsa, yani sayıca az da olsalar daha koruyucu olabileceklerini iddia ediyor. Kaliforniya, Scripps Araştırma Enstitüsündeki bir ekip, iyileşmiş COVID-19 hastalarının kanından antikorları izole etti ve güçlerini test etti. 1800’den fazla farklı antikordan 3 süper güçlü nötrleştirici antikor buldular. St. John enfeksiyonu hafif atlatanlarda veya asemptomatik kişilerde böyle veya benzer antikorların küçük miktarlarda bile bulunmasının hayli koruyucu olabileceğini belirtiyor.
Öte yandan, SARS-CoV-2 ile enfekte olmamış kişilerin bellek hücrelerine sahip olma ihtimali üzerinde de duruluyor. İmmünologlar kısa bir süre önce bellek B ve bellek T hücrelerinin hem burun hem de akciğerlerdeki mukoza zarlarına yerleşebileceğini ve virüsün vücuda yeniden girmesini engelleyebileceğini keşfettiler. Virüse maruz kalan ancak hastalanmayan İsviçreli sağlık çalışanları üzerinde yapılan bir çalışma buna kanıt sağladı. Sağlık çalışanlarından birçoğunun kanında antikor bulunmamasına rağmen burun ve gözyaşından alınan örneklerde antikor tespit edildi. Oxford Üniversitesinden Paul Klenerman da bazı bağışıklık tepkilerinin çapraz reaksiyon (antikorların birden fazla antijenle etkileşime girebilmesi) olduğuna dair bazı verilerden söz ediyor. Yani, vücut SARS-CoV-2’ye benzeyen bir virüsle daha önce enfekte olduysa, SARS-CoV-2 ile karşılaşıldığında, hâlihazırdaki bellek hücrelerinin yoğunluğu artıyor. Örneğin, La Jolla Institute of Immunology’den Daniela Weiskopf ve Hollanda’daki Erasmus Üniversitesi Tıp Merkezinden Katharina Schmitz tarafından yönetilen bir ekip, ağır COVID-19 semptomlarıyla hastaneye kaldırılan 10 kişinin T hücresi tepkilerini analiz etti. Son zamanlarda yapılan diğer çalışmalara uygun olarak, 10 hastanın tümünde koronavirüse yanıt veren yardımcı T hücreleri ve 8 kişide de katil T hücreleri olduğunu buldular. Bununla birlikte, virüs bulaşmamış her 10 kişiden ikisinde SARS-CoV-2’ye yanıt veren T hücreleri tespit ettiler. Bu durumun, geçmişte soğuk algınlığı koronavirüs lerinin neden olduğu geçmiş  enfeksiyonlara bağlı çapraz reaksiyonun bir sonucu olduğu düşünüldü. Çapraz reaksiyonun potansiyel olarak bir miktar koruma sağlayacağını söyleyen Klenerman, bu sayede SARS-CoV-2’ye uzun süreli bağışıklık tepkisi geliştirilebileceğini söylüyor.
enfeksiyonlara bağlı çapraz reaksiyonun bir sonucu olduğu düşünüldü. Çapraz reaksiyonun potansiyel olarak bir miktar koruma sağlayacağını söyleyen Klenerman, bu sayede SARS-CoV-2’ye uzun süreli bağışıklık tepkisi geliştirilebileceğini söylüyor.
Haziran ayında yayımlanan iki çalışma, COVID-19’u takiben oluşan bağışıklık süresine ışık tutuyor ve hastaların iyileştikten sonraki haftalar veya aylar içinde IgG antikorlarını kaybettiklerini gösteriyor. İlk çalışmanın kapsamında Wuhan’da yaklaşık 1500 koronavirüs hastasında antikor taraması yapıldı. Araştırmacılar antikor seviyelerini üç kontrol grubuyla karşılaştırdı. Bu gruplar, toplumdan rastgele seçilen 20.000 kişi, COVID-19 dışındaki nedenlerle hastaneye yatırılan 1600’den fazla hasta ve kaçınılmaz olarak virüse maruz kaldıkları varsayılan 3800’den fazla sağlık çalışanıydı. COVID-19 hastalarının neredeyse %90’ında antikor tespit edilirken, diğer gruplardaki bireylerin yaklaşık %1 ila %5’inde antikor bulundu. Enfekte hastaların %10’unda antikor tespit edilememesi ve sağlık çalışanlarında antikor bulunmaması birleştirildiğinde, SARS-CoV-2 enfeksiyonundan sonra, insanların bu virüse karşı uzun süreli koruyucu antikor üretme ihtimalinin düşük olduğunu düşündürdü.
Nature Medicine’de 18 Haziran’da yayınlanan ikinci çalışmada, araştırmacılar 37 asemptomatik ancak pozitif hastanın bağışıklık tepkilerini Çin’in Wanzhou Bölgesinde yaşayan ve şiddetli semptomlar gösteren aynı sayıda hastanınkilerle karşılaştırdı. Her iki grubun da koronavirüs antikorları geliştirdiği ancak antikorların nispeten kısa ömürlü oldukları bulundu. Bu, özellikle asemptomatik hastalar için geçerliydi. İki ila üç ay içinde, asemptomatik kişilerin %40’ında, semptomları olanların da %12,9’unda antikor tespit edilemedi. İki çalışmaya da dâhil olmayan Yale Üniversitesinden immünolog Akiko Iwasaki’ye göre, bu sonuçlar güçlü aşılar geliştirme ihtiyacını vurguluyor çünkü enfeksiyon sırasında doğal olarak gelişen bağışıklık yetersiz ve çoğu insanda kısa ömürlü oluyor.
King’s College London’daki araştırmacılar 96 hastaya ve sağlık çalışanına mart ve haziran ayları arasında tekrar tekrar antikor testi yaptılar. Tüm katılımcıların PCR testi veya pozitif antikor testi yoluyla COVID-19 olduğu doğrulandı. Araştırmacılar, virüslerle savaşan antikor seviyelerinin, semptomlar başladıktan yaklaşık üç hafta sonra zirve yaptığını ve sonra hızla düştüğünü tespit ettiler. Katılımcıların %60’ı COVID-19’u geçirirken “güçlü” bir antikor yanıtı üretmesine rağmen, sadece %17’si üç aylık test periyodunun sonunda aynı güçlü antikor seviyesine sahipti. Daha ciddi COVID-19 vakaları olan kişilerde antikor seviyelerinin daha yüksek ve kalıcılıklarının da daha uzun sürdüğü gözlendi. Bazı daha hafif vakalarda, üç ayın sonunda antikor tespit edilemedi. medRxiv’de ön baskı olarak yayımlanan bu çalışmaya göre, diğer koronavirüsler gibi, SARS-CoV-2’nin insanları tekrar tekrar enfekte etme olasılığı bulunuyor.
Tüm bu veriler göz önünde bulundurulduğunda, bazı bilim insanları sürü bağışıklığının tek bir doz aşıyla veya virüsün toplumda yayılmasıyla oluşma ihtimalini düşük buluyor. Kısacası, bağışıklık konusunda kesin sonuçlara ulaşmak için ikinci kez COVID-19’a yakalananlarla ilgili daha fazla araştırmaya ve veriye ihtiyaç var.
 Nottingham ve Stockholm Üniversitelerinden matematikçiler, insanları yaş ve sosyal aktivite seviyesini yansıtan gruplara ayıran basit bir model geliştirdiler. Yaş ve sosyal aktivite farklılıkları modele dâhil edildiğinde, sürü bağışıklık seviyesi %60’tan %43’e düşüyor. Science dergisinde yayımlanan çalışma, bir popülasyon için mevcut COVID-19 salgını gibi bulaşıcı bir hastalığa karşı sürü bağışıklığı eşiğini tahmin etmek için yeni bir matematiksel yaklaşım getiriyor. Araştırma ekibinde yer alan Nottingham Üniversitesinden Prof. Frank Ball sürü bağışıklığının elde edileceği seviyeyi tahmin etmek için bu yeni matematiksel yaklaşımı kullanarak seviyenin potansiyel olarak %43’e kadar düşürülebileceğini ve bu azalmanın esas itibarıyla yaştan ziyade sosyal aktivite seviyesinden kaynaklandığını söylüyor. Sosyal olarak daha aktif bireylerin daha az sosyal olanlara göre enfekte olma olasılıkları daha fazladır, ayrıca hastalığı kapmaları durumunda başkalarını enfekte etme olasılıkları da daha yüksektir.
Nottingham ve Stockholm Üniversitelerinden matematikçiler, insanları yaş ve sosyal aktivite seviyesini yansıtan gruplara ayıran basit bir model geliştirdiler. Yaş ve sosyal aktivite farklılıkları modele dâhil edildiğinde, sürü bağışıklık seviyesi %60’tan %43’e düşüyor. Science dergisinde yayımlanan çalışma, bir popülasyon için mevcut COVID-19 salgını gibi bulaşıcı bir hastalığa karşı sürü bağışıklığı eşiğini tahmin etmek için yeni bir matematiksel yaklaşım getiriyor. Araştırma ekibinde yer alan Nottingham Üniversitesinden Prof. Frank Ball sürü bağışıklığının elde edileceği seviyeyi tahmin etmek için bu yeni matematiksel yaklaşımı kullanarak seviyenin potansiyel olarak %43’e kadar düşürülebileceğini ve bu azalmanın esas itibarıyla yaştan ziyade sosyal aktivite seviyesinden kaynaklandığını söylüyor. Sosyal olarak daha aktif bireylerin daha az sosyal olanlara göre enfekte olma olasılıkları daha fazladır, ayrıca hastalığı kapmaları durumunda başkalarını enfekte etme olasılıkları da daha yüksektir.
Sürü Bağışıklığına Giden Yol
COVID-19 hakkında henüz çok az şey bilinmekle birlikte, bilim insanları dünyada sürü bağışıklığının oluşması için aşı geliştirme çalışmalarına hızla devam ediyor. Birkaç araştırma ekibi, SARS-CoV-2’nin diken proteinine saldıran antikorları içeren insan aşıları tasarlıyor. Diken proteini viral enfeksiyon için çok önemli olduğundan, Icahn Tıp Okulundan virolog Benhur Lee, aşı için mükemmel bir hedef olduğunu söylüyor. Ancak Lee virüsün diğer kısımları gibi diken proteininin de mutasyon geçirebildiğine dikkat çekiyor. Bu da aşılanmış bir bireyin virüsten korunmasını tehlikeye atabilecek bir sorun. Bu gerçekleşirse bilim insanlarının grip ailesindeki patojenlerde olduğu gibi COVID-19 aşılarını da sık sık yeniden formüle etmeleri gerekebilir. Ancak araştırmacılar durumun böyle olup olmayacağını söylemek için çok erken olduğu konusunda uyarıyor. Bilim insanlarına göre, söz konusu çok bulaşıcı bir patojen olduğunda, sürü bağışıklığına ulaşabilmek için nüfusun neredeyse %100’ünün aşılanması gerekiyor.
Genellikle sürü bağışıklığı hastalığın yayılma ve herkese bulaşma ihtimalinin yüksek olduğu varsayılarak sadece aşı bağlamında düşünülüyor. Çünkü sürü bağışıklığını elde etmenin en güvenilir yolu yaygın aşılamadır. Yale Halk Sağlığı Okulundan Virginia Pitzer, aşıların genellikle bir toplumda insanların virüse ne kadar maruz kaldıkları veya virüse karşı ne kadar hassas olduklarına göre yapılmadığını, aksine maksimalist bir yaklaşımla herkesin aşılanması gerektiğini hatırlatıyor. Yine de sosyal davranışlardaki farklılıklar bazı insanların virüse diğerlerinden daha fazla maruz kalmasına yol açabilir. Ayrıca biyolojik farklılıklar da insanların enfekte olma ihtimalinde rol oynuyor. Epidemiyologlar bu de ğişkenleri yani bazı insanların daha az ya da daha çok enfekte olma ihtimalini “duyarlılığın heterojenliği” diye adlandırıyor. Bununla birlikte, henüz bir aşısı olmayan ve devam eden bir pandemide, duyarlılığın heterojenliği durumunun COVID-19 için sürü bağışıklığı eşiği üzerinde önemli etkileri olduğu düşünülüyor.
Dünya Sağlık Örgütü (WHO) Enfeksiyon Önleme Komitesi üyesi ve İngiltere’deki, East Anglia Üniversitesinden profesör Paul Hunter, sürü bağışıklığı kavramının “Bir popülasyonda hastalığı yok etmek için kaç kişinin aşı yaptırması gerekir?” sorusuyla başladığını söylüyor. Ancak sürü bağışıklığına ulaşmak her zaman mümkün değil, hele ki henüz aşısı bulunmayan SARS-CoV-2 gibi virüsler söz konusu olduğunda genellikle durum bundan daha karmaşık. Çünkü sürü bağışıklığının oluşması virüs dışında da pek çok etkene bağlı.
Sürü bağışıklığı, bir topluluğun herhangi bir virüsün yayılmasını önlemeye yetecek kadar o virüsün yol açtığı hastalığa karşı bağışık olduğu durumu tanımlıyor. Terim ilk defa 1923’te Manchester Üniversitesinden araştırmacılar tarafından hayvan denekler için kullanıldı, terimle sürünün her bir üyesi bağışıklık kazanmamış olsa bile bir hastalığa karşı sürünün tamamının nasıl bağışık olabileceği tarif edildi.
Sürü bağışıklığı bir coğrafi bölgeden başka bir coğrafi bölgeye farklılık gösterir ve birçok faktör sürü bağışıklığı eşiğinin hesaplanmasını etkiler. Sürü bağışıklık eşiği, enfekte olmuş her bir kişinin gerçekte hastalığı kaç kişiye bulaştıracağına bağlı olan ve konuma göre değişebilen bir sayı. Nüfusun daha fazla enfekte olmasını durdurmak ve kaç kişinin bağışık olması gerektiğini hesaplamak için ilk olarak, virüs taşıyan bir kişinin hastalığı ortalama kaç kişiye bulaştırabileceğini ifade eden bir değişken olan R0’ı belirlemek gerekiyor. Bunu yaptıktan sonra, sürü bağışıklığı eşiğini hesaplamak için basit bir formül kullanılıyor: 1- 1 / R0.
Diyelim ki COVID-19 için R0 = 3, yani enfekte olmuş her kişi hastalığı ortalama olarak 3 kişiye bulaştırıyor olsun. Bu durumda sürü bağışıklığı eşiğine ulaşmak için nüfusun kabaca üçte ikisinin COVID-19’a yakalanması ve iyileşmesi gerekir. Bu da virüsün farklı yerlerde yaşayan nüfusun ortalama olarak %60’ı bağışıklık kazanıncaya kadar hızlanan bir oranda yayılacağı anlamına gelir. Bu noktadan sonra ise hastalığın yayılması tamamen duruncaya kadar yavaşlayan bir oranda virüs kişiden kişiye geçer.
2014’teki Ebola salgınında R0 değerinin yaklaşık 2 olduğu, yani bir bulaşıcı Ebola hastasının virüsü ortalama olarak iki kişiye daha bulaştırdığı söylenmişti. ABD Hastalık Kontrol ve Önleme Merkezine göre, kızamık için bu rakam yaklaşık 15’ti. Bireyler, aşılama veya hastalıktan iyileşmeyle elde edilen doğal bağışıklık yoluyla bir patojene karşı bağışıklık kazandıkça, bu hastalığın aynı popülasyonda daha az sayıda insana bulaşması beklenir. Kızamık için (R0 = 15), sürü bağışıklığı 15 kişiden 14’ü veya bireylerin yaklaşık %93’ü bağışık olduğunda devreye girer. COVID-19 için ise üç kişiden ikisinin bağışıklık kazanması (yaklaşık %66) hastalığın yayılmasını durdurmak için yeterli olacaktır.
Etkili bir aşı ile sürü bağışıklığına ulaşmak ve COVID-19 salgınını sonlandırmak mümkün. Ancak, iyileşen hastalardan elde edilen veriler SARS-CoV-2’ye sadece birkaç ay veya birkaç yıl boyunca bağışıklık sağladığını düşündürdüğü için aşının düzenli tekrarının gerekeceği yönünde fikir birliği var. Bununla birlikte, COVID-19 için bir aşı olmadan doğal sürü bağışıklığının gelişmesi pek olası görünmüyor. İspanya’da yapılan araştırma nüfusun henüz %10’undan azının enfeksiyona yakalandığını gösteriyor. Sürü bağışıklığı için ise 10 veya 15 kat daha fazla vakanın gerçekleşmesi gerekiyor. Bu eşiğe ulaşmak ise aylar veya yıllar alabilir, bu süreçte çok sayıda kişi hayatını kaybedebilir. Diğer yandan, bu süre zarfında hastalığa yakalananların birçoğu bağışıklığını yitirebilir ve yeniden enfeksiyona yakalanmaları hastalığın döngüsünün yeniden başlamasına zemin hazırlayabilir.
Uzmanlar, koronavirüs enfeksiyonunun insanlara bir süre bağışıklık kazandıracağını öngörüyor. Ama yine de kandaki hangi antikorların, hücrelerin ve diğer belirteçlerin koruma sağlayacağını henüz tam olarak bilmiyorlar. Bunu tespit etmek, bireylerin tekrar risk altında olup olmadıklarını bilmeleri açısından değerli olduğu kadar, araştırmacıların potansiyel aşıları geliştirme sürecini hangi yönde hızlandıracaklarını, bu aşıların ne kadar iyi çalışacağını ve ne kadar süre koruyucu olacaklarını anlamaları bakımından da önemli. COVID-19’u atlatan insanların korunduğunu doğrulamak ve bunun ne kadar sürdüğünü belirlemek için, bilim insanları bu kişileri izlemek ve virüsle tekrar karşılaşırlarsa neler olacağını görmek zorundalar. Böyle bir araştırma için de genellikle tekrar tekrar virüse maruz kalma olasılığı daha yüksek olan sağlık çalışanlarına odaklanabilirler.
Görünen o ki eğer COVID-19 enfeksiyonuna yakalandıysanız ve iyileştiyseniz bu ikinci bir enfeksiyon için koruma altında olduğunuz anlamına gelmiyor. Bu nedenle, maske takmak, sosyal mesafeyi korumak ve el hijyenimize dikkat etmek karşı karşıya olduğumuz tehditle başa çıkmak için hâlâ önemini koruyor.
Kaynaklar
- https://www.newscientist.com/article/mg24632893-700-can-we-become-immune-to-the-coronaviruswhat-the-evidence-says-so-far/
- https://www.the-scientist.com/news-opinion/sarscov-2-reactive-t-cells-found-in-patients-with-severecovid-19-67695https://medicalxpress.com/news/2020-05-covidcoronavirus.html
- https://www.smithsonianmag.com/science-nature/can-you-become-immune-sars-cov-2-180974532/
- https://www.technologyreview.com/2020/04/27/1000569/how-long-are-peopleimmune-to-covid-19/
- https://science.sciencemag.org/content/early/2020/06/22/science.abc6810/tab-pdf
- Derleyen Dr. Özlem Ak [ TÜBİTAK Bilim ve Teknik Dergisi Eylül 2020








Social Profiles